РЕВМАТОИДНЫЙ АРТРИТ
Ревматоидный артрит — это аутоиммунное (тип заболевания, при котором иммунная система борется против собственных тканей организма) заболевание, при котором воспаление возникает в симметричных суставах, в том числе суставах кистей и стоп, сопровождается отеком, болью и вызывающим со временем повреждением суставов.
Ревматоидный артрит можно диагностировать по различным симптомам. Основная причина до сих пор неизвестна. Генетическая предрасположенность и многие другие факторы могут запустить аутоиммунную реакцию. Заболевание встречается у 1% популяции и встречается в 2-3 раза чаще у женщин по сравнению с мужчинами. Обычно возникает в возрасте от 25 до 50 лет, но может встречаться у пациентов другого возраста. Заболевание поддается коррекции. У 3 человек из 4 на фоне лечения удаётся получить положительную динамику. У 10% пациентов постепенно развивается значительное снижение функции суставов. У иммунной системы есть высокая тропность к хрящевой ткани. Заболевание постепенно вызывает дегенерацию хрящевой и костной ткани в области суставов.
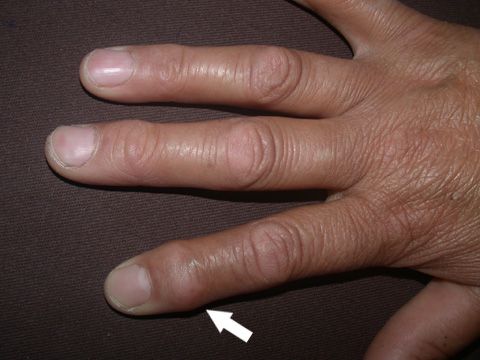
Ревматоидный артрит может дебютировать отеком, болью о воспалением сразу в нескольких сустава. Заболевание долго может долгое время протекать без симптомов. Если тугоподвижность сустава возникает либо с левой, либо с правой стороны тела, то воспаление появляется на том же суставе напротив. Типично поражение мелких суставов, таких как пальцы рук, ног, запястье, локоть и лодыжка. Воспаление суставов проявляется скованностью и болью после пробуждения или длительного неподвижного положения. Некоторые пациенты могут чувствовать усталость и слабость во второй половине дня. Пораженные суставы могут деформироваться, утолщаться. Могут формироваться стойкие контрактуры. Отмечается отклонение пальцев в локтевую сторону. Воспаление в области запястья может сопровождаться формированием синдрома запястного канала. Кисты, которые часто возникают по задней поверхности коленных суставов при разрыве могут вызвать отек и боль в ногах. У 30-40 % больных, как правило, вблизи пораженных суставов, под кожей возникают узелки (рис. 1). Ревматоидный артрит с легкой лихорадкой также может вызывать воспаление сосудов, называемое васкулитом. Это может сопровождаться повреждение нервов и язв на стопах.
Вследствие воспаления плевры и перикардит могут вызывать болезненность в области легких, затруднение дыхания и нарушение функции сердца. Иногда трудно отличить ревматоидный артрит от других заболеваний, сопровождающихся артритом. Пациенты со следующими четырьмя критериями, вероятно, имеют ревматоидный артрит.
-
Утренняя скованность длится более 1 часа. (продолжается не менее 6 недель)
-
Воспаление 3 и более суставов (продолжающееся не менее 6 недель)
-
Артрит суставов кисти, запястья и пальцев (продолжается не менее 6 недель)
-
наличие ревматоидного фактора в крови
-
Типичные изменения на рентгенограмме
Для диагностикимогут потребоваться лабораторные анализы, исследование суставной жидкости или иногда биопсия. Скорость оседания эритроцитов крови увеличивается у 9 из 10 больных. У большинства пациентов наблюдается легкая анемия, и число лейкоцитов также редко снижается. У большинства больных ревматоидным артритом в крови обнаруживаются характерные антитела (ревматоидный фактор). Однако увеличение ревматоидного фактора у всех пациентов может не определяться или у всех пациентов с высоким ревматоидным фактором может отсутствовать ревматоидный артрит. Этот анализ может быть положительным у пациентов с хроническими заболеваниями печени и при некоторых инфекциях. Показатель ревматоидного фактора коррелирует со степенью тяжести ревматоидного артрита.
Лечение должно быть комплексным. Помимо фармакологического лечения, рекомендуют тренинги, релаксацию и специальные упражнения. Лечение направлена на подавление воспаления, активизацию пациента, предотвращения скованности и боли и в целом для уменьшения жалоб, но не может полностью излечить болезнь. Поскольку ревматоидный артрит, если его не лечить, может привести к необратимой функциональной утрате, лечение должно проводиться под руководством врача-специалиста.
Полиартрит (поражение более чем одного сустава) возникает у женщин в возрасте 20-60 лет, начинается как двусторонний процесс, симметричный и вызывает контрактуру лучезапястных или пястно-фаланговых суставов. Воспаление синовиальных оболочек постепенно деформирует сустав. Хрящи, капсула сустава, связки прогрессивно повреждаются. При длительно текущем завоевании могут возникать разрывы сухожилий сгибателей и разгибателей на уровне лучезапястных суставов. Чаще разрывам подвержены сухожилия разгибателей, в частности длинный разгибатель 1 пальца.
При воспалении сустава, не поддающемуся фармакологическому лечению, применяют синовэктомию для предотвращения повреждения сустава. Для предотвращения разрывов суставов применяют теносиновэктомию. При серьезных повреждениях сустав может быть полностью удален и заменен протезами (особенно трапециевидно-пястного сустав и пястно-фаланговый сустав). Суставы (особенно к пястно-фаланговый сустав большого пальца), которые невозможно заменить на протезы можно замыкать (артродезировать).








